È “reale” innovazione quella che è in grado di raggiungere la pratica clinica e che può essere utilizzata diffusamente. Solo in questo modo l’innovazione diviene “valore”
Mi piace introdurre questo breve editoriale con le parole del professor Americo Cicchetti, della Università Cattolica del Sacro Cuore di Roma e Direttore della Alta Scuola di Economia e Management dei Sistemi Sanitari, che sottolineano come la reale innovazione in medicina sia quella che può essere implementata in modo esteso nella pratica quotidiana.
La disponibilità in clinica dei primi antiretrovirali long acting è sicuramente quello che gli anglosassoni definiscono un breakthrough nel trattamento delle persone che convivono con HIV/AIDS. La combinazione cabotegravir e rilpivirina in forma iniettabile si è rivelata estremamente efficace, con un ottimo profilo di sicurezza, sicuramente non inferiore a quello delle migliori combinazioni di antiretrovirali orali. Nel caso della malattia da HIV come, in generale, di tutte le condizioni di cronicità, nasce l’esigenza di aggiungere a indicatori di risultato clinico anche indicatori di percezione soggettiva della qualità della vita da parte dei pazienti. La percezione dei vantaggi dei long acting da parte degli operatori sanitari e, soprattutto, di coloro che convivono con HIV è abbastanza evidente: possibile riduzione dello stigma, miglioramento dell’aderenza, riduzione complessiva delle giornate di assunzione del trattamento (da 365 a 6 all’anno), con conseguente migliore accettazione della malattia.
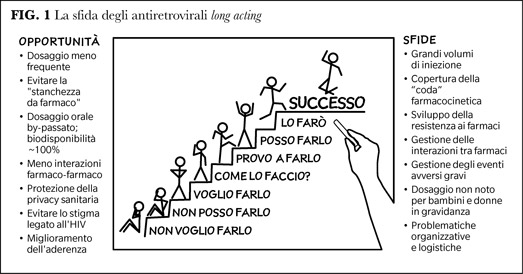 L’arrivo dei long acting impone però una serie di trasformazioni che comportano un importante cambiamento di prospettiva (per esempio, rimettere decisamente al centro il paziente e le sue esigenze/richieste, soprattutto dopo due anni di pandemia) e la necessità di implementare nuovi modelli logistico-organizzativi (Figura 1).
L’arrivo dei long acting impone però una serie di trasformazioni che comportano un importante cambiamento di prospettiva (per esempio, rimettere decisamente al centro il paziente e le sue esigenze/richieste, soprattutto dopo due anni di pandemia) e la necessità di implementare nuovi modelli logistico-organizzativi (Figura 1).
Va sottolineato come il processo di diffusione dell’innovazione è tanto importante quanto l’innovazione stessa e necessita di accorgimenti/strategie/adeguamenti in corso d’opera che permettano al cambiamento stesso di adattarsi e radicarsi nella quotidianità e nelle differenti realtà locali.
All’Ospedale L. Sacco di Milano abbiamo avuto la possibilità di utilizzare in modo esteso cabotegravir e rilpivirina iniettabili, partecipando agli studi registrativi. Nonostante questo, anche a causa di COVID-19, il ragionamento sull’implementazione dell’offerta della terapia iniettiva long acting, non è ancora completo. Le domande che ci siamo posti e sulle quali stiamo cercando di costruire modelli logistico-organizzativi diversi da quelli che ci hanno accompagnato fino ad ora sono state:
- A chi e come proporre la nuova terapia?
- Quali devono essere i criteri di selezione dei pazienti?
- A quanti pazienti poter offrire la terapia a isorisorse?
- E con quale eventuale incremento delle risorse?
- Sarà necessario definire un criterio di priorità?
- Occorre identificare spazi/percorsi dedicati per la somministrazione dei farmaci?
- Come possiamo creare dei sistemi di allerta per ricordare al paziente le scadenze correlate alla somministrazione dei farmaci, e il richiamo attivo di coloro che, per un motivo o per un altro, non si presentano il giorno stabilito?
- Ci sono altre possibilità di distribuzione/somministrazione della terapia?
Ad alcune di queste domande siamo riusciti a dare una risposta abbastanza consolidata (per esempio, “immettere” il paziente nel percorso del day hospital, piuttosto che creare un ambulatorio dedicato, è uno strumento per ottimizzare le risorse infermieristiche). La discussione su molte delle altre questioni è, invece, ancora aperta e, per avere risposte certe per alcune di queste, sarà necessario proporre e sviluppare studi di implementazione. Assieme al gruppo di ricercatori dell’Università degli Studi di Brescia stiamo, per esempio, definendo uno studio di implementazione che dovrebbe permetterci di capire se un’offerta di distribuzione-somministrazione della terapia iniettiva in ambulatori territoriali (in alternativa a quelli in ospedale), sia fattibile ed efficace, in due realtà diverse come quelle della provincia bresciana e dell’area metropolitana milanese.
È evidente però che i modelli logistico-organizzativi non possono essere unici e dovranno, di fatto, adattarsi alle singole realtà locali. Certo è che questa è una sfida da vincere e dovrà permetterci, dopo due anni di pandemia, di riportare in modo definitivo al centro del nostro agire il paziente e non la sua malattia.







