 Il problema della resistenza antiretrovirale, che tanto incise nel passato, è ora divenuto meno significativo, particolarmente per pazienti che iniziano il trattamento da naive, grazie alla disponibilità di regimi terapeutici di alta efficacia ed eccellente tollerabilità, che tipicamente offrono anche la convenienza dell’assunzione di una singola pillola al giorno. La capacità dell’HIV di sviluppare resistenza ai farmaci rimane comunque una delle considerazioni primarie nelle scelte terapeutiche, e nella pratica clinica i test di resistenza sono uno strumento importante per garantire la gestione ottimale dell’infezione (Tabella 1).
Il problema della resistenza antiretrovirale, che tanto incise nel passato, è ora divenuto meno significativo, particolarmente per pazienti che iniziano il trattamento da naive, grazie alla disponibilità di regimi terapeutici di alta efficacia ed eccellente tollerabilità, che tipicamente offrono anche la convenienza dell’assunzione di una singola pillola al giorno. La capacità dell’HIV di sviluppare resistenza ai farmaci rimane comunque una delle considerazioni primarie nelle scelte terapeutiche, e nella pratica clinica i test di resistenza sono uno strumento importante per garantire la gestione ottimale dell’infezione (Tabella 1).
Principi di resistenza antiretrovirale
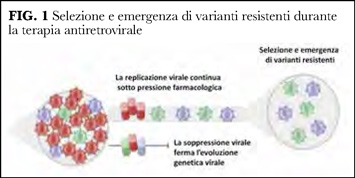 Le maggiori classi di farmaci antiretrovirali inibiscono l’azione degli enzimi virali transcriptasi inversa, proteasi e integrasi. Durante la replicazione virale, principalmente a causa degli errori della transcriptasi inversa, mutazioni emergono spontaneamente nei target della terapia antiretrovirale, solitamente come sostituzioni singole, talora doppie, o raramente triple in ciascun genoma virale, e possono causare resistenza ai farmaci. Alcune mutazioni sono deleterie per la replicazione virale perché indeboliscono troppo la funzione enzimatica. Altre causano una riduzione della replicazione virale rispetto al virus senza mutazioni (wild-type), ma possono replicare, sebbene a basso livello e di solito al di sotto della soglia di riconoscimento dei test di sequenziamento. Una volta iniziato il trattamento, se la soppressione virale non è completa, il virus wild-type viene soppresso ma le varianti resistenti preesistenti si espandono (Figura 1).
Le maggiori classi di farmaci antiretrovirali inibiscono l’azione degli enzimi virali transcriptasi inversa, proteasi e integrasi. Durante la replicazione virale, principalmente a causa degli errori della transcriptasi inversa, mutazioni emergono spontaneamente nei target della terapia antiretrovirale, solitamente come sostituzioni singole, talora doppie, o raramente triple in ciascun genoma virale, e possono causare resistenza ai farmaci. Alcune mutazioni sono deleterie per la replicazione virale perché indeboliscono troppo la funzione enzimatica. Altre causano una riduzione della replicazione virale rispetto al virus senza mutazioni (wild-type), ma possono replicare, sebbene a basso livello e di solito al di sotto della soglia di riconoscimento dei test di sequenziamento. Una volta iniziato il trattamento, se la soppressione virale non è completa, il virus wild-type viene soppresso ma le varianti resistenti preesistenti si espandono (Figura 1).
Se la replicazione virale continua sotto pressione farmacologica, le varianti resistenti continuano a mutare, con aumento progressivo della resistenza al farmaco selezionatore e con crescente resistenza ai farmaci dell’intera classe (cross-resistance). Si verifica anche un miglioramento progressivo della fitness virale attraverso l’emergenza di mutazioni di compensazione che ristorano la capacità replicativa compromessa dalle mutazioni di resistenza. Pazienti che hanno sviluppato resistenza possono trasmetterla ai contatti, causando infezioni con varianti che hanno una o più mutazioni (1). Tali varianti persistono a lungo dopo la trasmissione (in assenza di terapia selettiva), sia perché sono geneticamente stabili, sia perché manca la competizione dal virus wild-type. Invece, nel paziente con resistenza emergente durante il trattamento, se la terapia viene interrotta completamente, l’assenza di pressione selettiva fa sì che il virus wild-type riprenda a crescere per divenire di nuovo dominante. In questo scenario, i test di sequenziamento possono registrare un’apparente scomparsa delle varianti resistenti. Tuttavia, tali varianti possono persistere a basso livello nella popolazione virale plasmatica. Inoltre, le varianti resistenti, che siano trasmesse oppure emerse durante il trattamento, vengono conservate come HIV DNA integrato in forma latente nel genoma umano (provirus), all’interno dei linfociti CD4 memory. Il reservoir virale integrato è refrattario all’azione della terapia ed è molto stabile nel tempo (2), e può perciò conservare la memoria di resistenze anche di vecchia data. Le varianti resistenti archiviate sono spesso difettose e incapaci di generare nuovo virus. Altre invece possono riemergere in caso di riattivazione virale (3) e potenzialmente causare problemi qualora il regime terapeutico sia insufficientemente attivo.
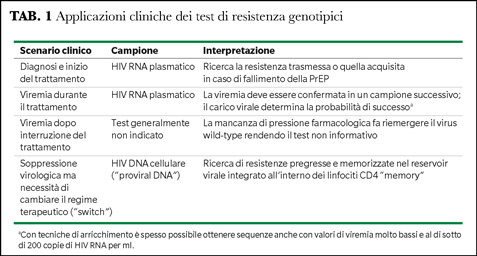
Applicazioni cliniche dei test di resistenza
La pronta identificazione della resistenza antiretrovirale permette il disegno di una terapia antiretrovirale mirata e adeguata al profilo di resistenza (Tabella 1). Nella pratica clinica, i test di resistenza preferiti sono quelli cosiddetti genotipici, cioè basati sul riconoscimento di mutazioni di resistenza nel genoma virale - RNA plasmatico oppure DNA ricavato dalle cellule mononucleari circolanti. L’acido nucleico virale - RNA o DNA - viene sequenziato e la sequenza di nucleotidi ottenuta viene confrontata con la sequenza di un virus wild-type di referenza. Per convenzione, le mutazioni vengono riportate facendo riferimento alla sequenza degli aminoacidi codificati, come una combinazione di lettere e numeri. Ad esempio, nel caso della mutazione M184V nella transcriptasi inversa, la prima lettera (M) indica l’aminoacido (metionina) presente nel virus wild-type, il numero (184) identifica la posizione dell’aminoacido nella sequenza della proteina, e la seconda lettera (V) indica l’aminoacido mutato (valina) che conferisce resistenza ai farmaci lamivudina e emtricitabina. Algoritmi interpretativi aiutano a tradurre le mutazioni in predizioni fenotipiche di suscettibilità, come ad esempio lo Stanford HIV Drug Resistance Database (4).
Test di resistenza genotipica: dall’approccio convenzionale alle tecniche di nuova generazione
Il sequenziamento con metodo tradizionale usa la tecnica Sanger. Il metodo genera una sequenza di consenso che rappresenta le specie virali dominanti nel plasma, ossia varianti che rappresentano almeno il 15-20% dell’intera popolazione virale presente nel campione in esame. Il metodo Sanger è riproducibile ed estremamente ben validato attraverso anni di uso clinico, ma è anche costoso e laborioso.
Negli ultimi anni sono stati sviluppati approcci di next generation sequencing (NGS) su piattaforme automatizzate ad alto throughput, come l’Illumina MiSeq, che offrono diversi vantaggi rispetto al metodo Sanger (5). Un primo aspetto è la capacità di identificare mutazioni presenti a bassa frequenza nel campione. Il livello di sensibilità può essere molto elevato, ma si raccomanda di non abbassare la soglia interpretativa al di sotto del 2% per escludere un certo “rumore di fondo” della metodica (6, 7). Una caratteristica importante dell’NGS è la capacità di analizzare e quantificare le varianti individuali, permettendo così la misurazione della frequenza di ciascuna mutazione nel campione, che moltiplicata per il carico virale complessivo (viral load) può poi essere tradotta nel carico mutazionale (mutational load). Un beneficio importante è la possibilità di analizzare molti campioni simultaneamente, con una riduzione di costo e lavoro rispetto al Sanger. Un problema delle tecniche NGS è la dipendenza da analisi bioinformatiche complesse, necessarie per condensare le migliaia di sequenze (reads) ottenute per ogni campione in un referto di facile comprensione. Si stanno facendo molti progressi nello standardizzare i metodi bioinformatici dell'NGS.
Un altro aspetto da considerare è quello dell’interpretazione delle mutazioni rilevate a bassa frequenza, particolarmente se prossime al cut-off interpretativo del 2%. In passato si era osservato che mutazioni minoritarie, trasmesse o acquisite con il trattamento, riducevano le risposte a regimi a base di inibitori non-nucleosidici della transcriptasi inversa (NNRTI) come efavirenz o nevirapina (1); si era anche osservato un effetto con inibitori dell’integrasi di prima generazione in pazienti multi-trattati. Tali effetti non sono stati osservati con regimi a base di inibitori della proteasi o di inibitori dell’integrasi di nuova generazione (8). Si può presupporre che mutazioni minoritarie possano avere un impatto in pazienti con ridotti livelli plasmatici di farmaco (per esempio a causa di incompleta aderenza) ed alti carichi virali (e quindi alti carichi mutazionali), ma mancano dati di supporto. Ne consegue che laboratori diagnostici che usano NGS per i test di resistenza genotipica spesso riportano solo mutazioni che occorrono con frequenza >15% nel campione, rendendo perciò la sensibilità della tecnica NGS applicata in campo clinico identica a quella del metodo Sanger. Nei casi in cui mutazioni minoritarie vengano riportate, non è sempre facile per il clinico decidere se ignorare il risultato o restringere le opzioni terapeutiche per il paziente. In questi casi la decisione terapeutica deve considerare i molteplici fattori che influenzano le risposte al trattamento antiretrovirale nel loro complesso, compresa la storia clinica del paziente, i trattamenti ricevuti, le pregresse resistenze sospette o accertate, l’aderenza, il carico virale e mutazionale, le interazioni farmacologiche e la tollerabilità e convenienza delle opzioni terapeutiche.
Alla ricerca delle mutazioni archiviate
 La ricerca di mutazioni archiviate all’interno del DNA virale integrato nel genoma cellulare trova una applicazione ideale in pazienti che hanno una viremia soppressa ma necessitano di cambiare il regime terapeutico, per esempio a causa di tossicità o interazioni farmacologiche. In pazienti la cui storia di trattamento antiretrovirale è incerta, trovare mutazioni archiviate aiuta a riconoscere pregressi fallimenti terapeutici. Ci sono studi che indicano la potenziale utilità clinica di tali test, ma i risultati non sono interamente uniformi, probabilmente perché dipendono dalle mutazioni considerate e dalla natura multifattoriale del fallimento terapeutico (9-12). È stato proposto che con il tempo si possa verificare una perdita delle mutazioni archiviate, e che tale scomparsa possa guidare scelte terapeutiche in favore di farmaci che sarebbero stati esclusi sulla base di resistenze documentate nel passato. Tale concetto è in contrasto con i dati che indicano l’alta stabilità del DNA provirale anche dopo decadi di trattamento antiretrovirale soppressivo (2). Dati ulteriori sono necessari per capire il significato clinico di test di resistenza su HIV DNA che dimostrino assenza di mutazioni precedentemente accertate. Nel frattempo, si raccomanda che l’interpretazione venga fatta con cautela (Tabella 2), considerando la storia complessiva del paziente.
La ricerca di mutazioni archiviate all’interno del DNA virale integrato nel genoma cellulare trova una applicazione ideale in pazienti che hanno una viremia soppressa ma necessitano di cambiare il regime terapeutico, per esempio a causa di tossicità o interazioni farmacologiche. In pazienti la cui storia di trattamento antiretrovirale è incerta, trovare mutazioni archiviate aiuta a riconoscere pregressi fallimenti terapeutici. Ci sono studi che indicano la potenziale utilità clinica di tali test, ma i risultati non sono interamente uniformi, probabilmente perché dipendono dalle mutazioni considerate e dalla natura multifattoriale del fallimento terapeutico (9-12). È stato proposto che con il tempo si possa verificare una perdita delle mutazioni archiviate, e che tale scomparsa possa guidare scelte terapeutiche in favore di farmaci che sarebbero stati esclusi sulla base di resistenze documentate nel passato. Tale concetto è in contrasto con i dati che indicano l’alta stabilità del DNA provirale anche dopo decadi di trattamento antiretrovirale soppressivo (2). Dati ulteriori sono necessari per capire il significato clinico di test di resistenza su HIV DNA che dimostrino assenza di mutazioni precedentemente accertate. Nel frattempo, si raccomanda che l’interpretazione venga fatta con cautela (Tabella 2), considerando la storia complessiva del paziente.
- Geretti AM, Paredes R, Kozal MJ. Transmission of HIV drug resistance: lessons from sensitive screening assays. Curr Opin Infect Dis. 2015; 2 8:23-30.
- Ruggiero A, De Spiegelaere W, Cozzi-Lepri A, et al. During stably suppressive antiretroviral therapy integrated HIV-1 DNA load in peripheral blood is associated with the frequency of CD8 cells expressing HLA-DR/DP/DQ. EBioMedicine 2015; 2:1153-9.
- Geretti AM, Abdullahi A, Fopoussi OM, et al. An apparent paradox: resistance mutations in HIV-1 DNA predict improved virological responses to antiretroviral therapy. J Antimicrob Chemother. 2019; 74:3011-5.
- Tzou PL, Rhee SY, Descamps D, et al. Integrase strand transfer inhibitor (INSTI)-resistance mutations for the surveillance of transmitted HIV-1 drug resistance. J Antimicrob Chemother. 2020; 75:170-182.
- Tzou PL, Ariyaratne P, Varghese V, et al. Comparison of an in vitro diagnostic next-generation sequencing assay with Sanger sequencing for HIV-1 genotypic resistance testing. J Clin Microbiol. 2018; 56:e00105-18.
- Lee ER, Parkin N, Jennings C, et al. Performance comparison of next generation sequencing analysis pipelines for HIV-1 drug resistance testing. Sci Rep. 2020; 10:1634.
- Mbisa JL, Ledesma J, Kirwan P, et al. Surveillance of HIV-1 transmitted integrase strand transfer inhibitor resistance in the UK. J Antimicrob Chemother. 2020; 75:3311-8.
- Nguyen T, Fofana DB, Lê MP, et al. Prevalence and clinical impact of minority resistant variants in patients failing an integrase inhibitor-based regimen by ultra-deep sequencing. J Antimicrob Chemother. 2018; 73:2485-92.
- Armenia D, Zaccarelli M, Borghi V, et al. Resistance detected in PBMCs predicts virological rebound in HIV-1 suppressed patients switching treatment. J Clin Virol. 2018; 104:61-64.
- Andreatta K, Willkom M, Martin R, et al. Switching to bictegravir/emtricitabine/tenofovir alafenamide maintained HIV-1 RNA suppression in participants with archived antiretroviral resistance including M184V/I. J Antimicrob Chemother. 2019; 74:3555-64.
- Ellis KE, Nawas GT, Chan C, et al. Clinical outcomes following the use of archived proviral HIV-1 DNA genotype to guide antiretroviral therapy adjustment. Open Forum Infect Dis. 2020; 7:ofz533.
- Cutrell AG, Schapiro JM, Perno CF, et al. Exploring predictors of HIV-1 virologic failure to long-acting cabotegravir and rilpivirine: a multivariable analysis. AIDS 2021; 35:1333-42.







