Esperienze ed evidenze scientifiche hanno individuato gli elementi essenziali per la presa in carico del consumatore di sostanze (PWID, People who inject drugs) con HCV.
In un recente position paper un gruppo multidisciplinare di esperti italiani ha sviluppato un algoritmo per la presa in carico del PWID con HCV (1), che si pone l’obiettivo di individuare le fasi essenziali della presa in carico, facilitare la costruzione sul territorio di reti e modelli organizzativi efficaci ed efficienti, supportare programmi di eliminazione dell’epatite C nella popolazione a rischio mediante piani di eliminazione dell’infezione, sia nazionali che regionali. La presa in carico integrata del soggetto PWID a rischio con HCV permette equità di accesso alle cure a tutti i soggetti con HCV e l’obiettivo di sanità pubblica di eliminazione della malattia.
 Per ogni fase del percorso di presa in carico del consumatore con HCV diverse azioni di base rendono la presa in carico efficace per il raggiungimento della guarigione dalla malattia e della prevenzione della reinfezione (Tabella 1).
Per ogni fase del percorso di presa in carico del consumatore con HCV diverse azioni di base rendono la presa in carico efficace per il raggiungimento della guarigione dalla malattia e della prevenzione della reinfezione (Tabella 1).
Il trattamento farmacologico - per cui esiste una copertura economica nazionale dedicata nel fondo dei farmaci innovativi - è “solo” uno degli elementi essenziali che conducono all’eliminazione di HCV nelle popolazioni speciali: la presa in carico del PWID con HCV dovrà, oltre che essere efficace nel raggiungimento degli obiettivi clinici di eliminazione dell’infezione (SVR) e della prevenzione della reinfezione, restituire un ritorno di salute da permettere ai programmatori sanitari, sia nazionali che regionali, di impostare piani di eliminazione sostenibili.
Il costo dell’infezione da HCV
L’Italia ha il più alto numero di pazienti HCV+ in Europa Occidentale ed il più elevato tasso di decessi per cirrosi e per epatocarcinoma (2), i soggetti consumatori di sostanze HCV+ in Italia eleggibili per il trattamento sono circa 300.000 (3). I maggiori costi sono rilevati nei pazienti con forme avanzate di epatopatia (4): in Italia i costi della patologia sono stimati a più di 1 miliardo di euro; € 418 milioni per costi diretti e € 643 milioni per costi indiretti. Il costo totale per i pazienti con epatite cronica C è di € 256 milioni, per i pazienti cirrotici di € 560 milioni, per i pazienti con carcinoma epatico di € 50 milioni, per i pazienti ammessi a trapianto di fegato di € 48 milioni e per i decessi di € 146 milioni (4).
In Italia i costi indiretti sono maggiori che negli altri Paesi (5). Nel 2020, 2030 e 2040, è stimata una riduzione, dopo trattamento, di più di 156.000 eventi critici correlati alla malattia e una diminuzione dei costi di € 13.000 e € 18.000 per paziente in 10 e 30 anni (6).
Il costo di HCV nei consumatori di sostanze: il valore del patient’s journey
Il trattamento dell’HCV nei PWID è costo - efficace (7) e se associato a politiche di riduzione del danno può contribuire a ridurre l’incidenza e la prevalenza di HCV nei PWID (8).
La mancanza di studi sul valore economico del percorso di presa in carico del PWID con HCV (patient’s journey) e sull’impatto sanitario dei costi diretti pone serie difficoltà di programmazione: uno degli obiettivi del Ministero della Salute, per il 2018-2020, è attuare un monitoraggio sperimentale sugli “effetti dell’utilizzo dei farmaci innovativi sul costo del percorso terapeutico- assistenziale complessivo e sugli effetti economicoassistenziali dell’introduzione dei farmaci innovativi” e di definire i relativi costi sanitari risparmiati per ogni voce di attività assistenziale sanitaria compiuta (Relazione illustrativa Legge di Bilancio 2018, comma 252). Emergono i dati preliminari di una indagine della ASST Melegnano-Martesana (Milano) svolta sul contesto locale dei Servizi per le Dipendenze (Ser.D): i costi medi stimati (escluso il farmaco) del percorso integrato dei pazienti PWID con HCV (compreso di costi sanitari) variano tra 1.297 e 1.728 euro in base alla complessità del paziente. Questi dati sembrano coerenti con altre valutazioni regionali (9).
In un percorso integrato dei pazienti PWID con HCV i costi per la diagnostica rappresentano il 50% della spesa, mentre il 30% è riferito alle visite specialistiche, con un costo stimato escluso il farmaco tra 1.297 e 1.728 euro.
Poiché ogni PWID con HCV infetta almeno 20 altre persone entro i primi 3 anni dall’infezione (10), il trattamento di un PWID con HCV potrebbe ridurre in maniera significativa anche i costi di comunità, molto di più rispetto al paziente HCV+ non complicato dal consumo di sostanze.
Il costo della presa in carico del PWID con HCV: una considerazione per silos in un sistema di best practice
Nell’esperienza dell’ASST Melegnano-Martesana (Milano) presa in carico del paziente e costo del percorso possono essere ulteriormente. ottimizzati dall’applicazione rigorosa del percorso di best practice definito dal position paper (1); cioè comprendendo esclusivamente le azioni essenziali e/o minimali per ogni fase del percorso, così come delineate in Tabella 1.
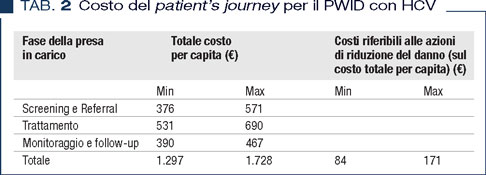 Le azioni di riduzione del danno potranno essere trasversali ad ognuna delle fasi del patient’s journey e, quindi, integrate nei singoli passaggi della presa in carico (1), con una ottimizzazione dei costi. Si può ipotizzare, con opportune analisi di costo (elaborazione non mostrata), che le azioni di riduzione del danno corrispondano in termini di costo all’11% dell’intero valore del patient’s journey, tanto da “attenuare”, in maniera significativa, i costi delle misure di riduzione del danno e rendere l’intervento sia efficace che cost-effective (Tabella 2).
Le azioni di riduzione del danno potranno essere trasversali ad ognuna delle fasi del patient’s journey e, quindi, integrate nei singoli passaggi della presa in carico (1), con una ottimizzazione dei costi. Si può ipotizzare, con opportune analisi di costo (elaborazione non mostrata), che le azioni di riduzione del danno corrispondano in termini di costo all’11% dell’intero valore del patient’s journey, tanto da “attenuare”, in maniera significativa, i costi delle misure di riduzione del danno e rendere l’intervento sia efficace che cost-effective (Tabella 2).
L’analisi per silos consente di valutare i costi per le singole fasi del percorso di presa in carico, così come il valore delle singole azioni, permettendo di realizzare piani di eliminazione di HCV flessibili oltre che efficaci e cost-effectiveness e permette di programmare l’impatto, in termini di costi, delle singole fasi in una logica di “perfetta” integrazione multidisciplinare (come disegnata dal position paper) e dove le singole azioni si possono inserire in circuiti già attivi, rappresentando un costo non aggiuntivo a quello già sostenuto dal SSN.
 Le azioni delle singole fasi di presa in carico potrebbero diventare nei piani di eliminazione di HCV parte integrante di percorsi già attivi nei Ser.D. e/o negli ambulatori di infettivologia/epatologia, ottimizzando l’impiego di risorse e riducendo i costi. La presa in carico integrata e multidisciplinare (1), potrebbe così condurre, secondo opportune analisi di costo (la cui elaborazione non è mostrata) ad una riduzione fino al 12% del costo del patient’s journey dell’esperienza della ASST Melegnano- Martesana (Milano) (Tabella 3).
Le azioni delle singole fasi di presa in carico potrebbero diventare nei piani di eliminazione di HCV parte integrante di percorsi già attivi nei Ser.D. e/o negli ambulatori di infettivologia/epatologia, ottimizzando l’impiego di risorse e riducendo i costi. La presa in carico integrata e multidisciplinare (1), potrebbe così condurre, secondo opportune analisi di costo (la cui elaborazione non è mostrata) ad una riduzione fino al 12% del costo del patient’s journey dell’esperienza della ASST Melegnano- Martesana (Milano) (Tabella 3).
I costi delle azioni di riduzione del danno possono essere contenuti e sostenibili se ricompresi in maniera strutturata ed integrata nel processo di presa in carico. La presa in carico strutturata ed integrata di best practice, inoltre, è in grado di ridurre i costi del patient’s journey.
Conclusioni
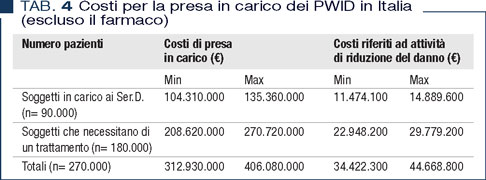 Il costo del patient’s journey del PWID (escluso il farmaco) è nettamente inferiore ai costi diretti ed indiretti dell’epatite C (5). Un PWID con HCV non trattato costerebbe almeno quanto 5 PWID presi in carico per il trattamento per l’epatite C (escluso il farmaco). Inoltre il mancato trattamento del PWID determina un aumento esponenziale dei costi sanitari. Pertanto, il trattamento di HCV nei PWID è una priorità assoluta in termini di sanità pubblica sia per eliminare l’infezione da HCV che per contenere i costi sanitari. Sulle base dei costi calcolati del patient’s journey si possono formulare, per i PWID con HCV, ipotesi di costo di trattamento (escluso il farmaco) utili per la programmazione di piani di eliminazione dell’infezione sia efficaci che sostenibili. Sulla base dei dati attuali (450.000 consumatori di sostanze ad alto rischio in Italia, di cui circa 150.000 in carico ai Ser.D. e circa 300.000 che necessiterebbero di un trattamento (1) e di una prevalenza dell’epatite C nei consumatori di sostanze intorno al 60% (11), si può ipotizzare che i costi (escluso il farmaco), in termini di investimento, per la presa in carico dei consumatori di sostanze con HCV in Italia possano corrispondere a quanto rappresentato in Tabella 4.
Il costo del patient’s journey del PWID (escluso il farmaco) è nettamente inferiore ai costi diretti ed indiretti dell’epatite C (5). Un PWID con HCV non trattato costerebbe almeno quanto 5 PWID presi in carico per il trattamento per l’epatite C (escluso il farmaco). Inoltre il mancato trattamento del PWID determina un aumento esponenziale dei costi sanitari. Pertanto, il trattamento di HCV nei PWID è una priorità assoluta in termini di sanità pubblica sia per eliminare l’infezione da HCV che per contenere i costi sanitari. Sulle base dei costi calcolati del patient’s journey si possono formulare, per i PWID con HCV, ipotesi di costo di trattamento (escluso il farmaco) utili per la programmazione di piani di eliminazione dell’infezione sia efficaci che sostenibili. Sulla base dei dati attuali (450.000 consumatori di sostanze ad alto rischio in Italia, di cui circa 150.000 in carico ai Ser.D. e circa 300.000 che necessiterebbero di un trattamento (1) e di una prevalenza dell’epatite C nei consumatori di sostanze intorno al 60% (11), si può ipotizzare che i costi (escluso il farmaco), in termini di investimento, per la presa in carico dei consumatori di sostanze con HCV in Italia possano corrispondere a quanto rappresentato in Tabella 4.
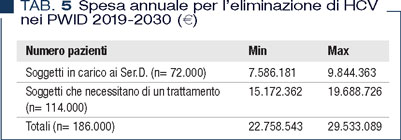 Su questa base, per poter raggiungere l’obiettivo di eliminazione entro il 2030 seguendo le indicazioni dell’OMS (almeno 80% dei pazienti HCV+ trattati) si può ipotizzare che la spesa annuale per l’eliminazione dell’epatite da HCV nei consumatori di sostanze, nel periodo 2019-2030, corrisponda a quanto descritto in Tabella 5.
Su questa base, per poter raggiungere l’obiettivo di eliminazione entro il 2030 seguendo le indicazioni dell’OMS (almeno 80% dei pazienti HCV+ trattati) si può ipotizzare che la spesa annuale per l’eliminazione dell’epatite da HCV nei consumatori di sostanze, nel periodo 2019-2030, corrisponda a quanto descritto in Tabella 5.
La conferma dei dati dell’indagine dagli studi attualmente in corso sarà un elemento di grande importanza per le Regioni che potranno effettuare ipotesi di programmazione di eliminazione di epatite C anche per le popolazioni speciali, rispettando le indicazioni ed i tempi dell’OMS, ma soprattutto in termini di flessibilità e sostenibilità.
Bibliografia
- Nava FA, et al. Position paper per un programma di eliminazione della Epatite C nella popolazione a rischio dei consumatori di sostanze e dei detenuti. Mission - Italian Quarterly Journal of Addiction 2018, 49:56-61.
- European Association of the Study of the Liver. EASL Clinical Practice Guidelines. Management of hepatitis C virus infection. J. Hepatol. 2014; 60:392-420.
- Gardini I, et al. HCV-estimation of the number of diagnosed patients eligible to the new anti-HCV therapies in Italy. Eur. Rev. Med. Pharmacol. Sci. 2016; 20 (1 Suppl.); 7-10.
- Marcellusi A, et al. The economic burden of HCV-induced diseases in Italy. A probabilistic cost of illness model. Eur. Rev. Med. Pharmacol. Sci. 2015; 19:1610-1620.
- Vietri J, et al. The burden of hepatitis C in Europe from the patients’ perspective: a survey in 5 countries. BMC Gastroenterol. 2013; 13:16 doi:10.1186/1471-230X-13-16.
- Mennini FS, et al. Health policy model: long-term predictive results associated with the management of hepatitis C virus-induced diseases in Italy. Clinicoecon. Outcomes Res. 2014; 6:303-310.
- Scott N, et al. Cost-effectiveness of treating chronic hepatitis C virus direct-acting antivirals in people who inject drugs in Australia. J. Gastroenterol. Hepatol. 2016; 31:872-882.
- Fraser H, et al. Model projections on the impact of HCV treatment in the prevention of HCV transmission among people who inject drugs in Europe. J. Hepatol. 2018; 68:402-411.
- Fagiuoli S. Health-economic evaluation of different organizational models to manage the Hepatitis C patient journey. EASL Liver Tree 2018; 203909.
- Magiorkinis G, et al. Integrating phylodynamics and epidemiology to estimate transmission diversity in viral epidemics. PloS Comput. Biol. 2013; 9(1):e1002876.
- Stroffolini T, et al. HCV prevalence in Italy an epidemiological, observational, cross-sectional, multicenter study participating center. Hepatitis C virus infection among drug addicts in Italy. J. Med. Virol. 2012; 84:1608-1612.







